Retinopatia Diabetica


¿Qué es la Retinopatía Diabética?
La Retinopatía Diabética es una afección de la retina causada por la diabetes, como consecuencia de la alteración de los vasos sanguíneos que irrigan los ojos. La retina es una capa del fondo del ojo cuya función es percibir la luz y enviarla al cerebro. Cuando la diabetes daña los vasos sanguíneos de la retina, las paredes de estos vasos se alteran y provocan fugas de fluidos o hemorragias. Cuando esto ocurre, la retina no realiza bien su función, y la visión se deteriora. En las etapas más avanzadas de la enfermedad pueden aparecer vasos anormales (neovasos), hemorragias vítreas y la retina puede llegar a desprenderse.
¿Cuál es su causa?
El exceso de azúcar (glucosa) en la sangre provoca lesiones importantes en los vasos sanguíneos de todo el organismo. Dichas lesiones se manifiestan con especial intensidad a nivel de la retina, lo que provoca la aparición de la denominada retinopatía diabética. Su aparición está en relación con el tiempo de evolución, tipo de diabetes y con el grado de control de las cifras de glucosa. Cuantos más años de evolución y cuanto peor sea el control, mayor será su prevalencia.
¿Qué síntomas produce la Retinopatía Diabética?
Es posible que no haya síntomas en las etapas del comienzo de la retinopatía diabética, y es posible que la visión no cambie hasta que la enfermedad progrese. Una condición llamada edema macular puede ocurrir cuando la mácula, una parte de la retina, se hincha a causa del goteo de fluido y causa la visión borrosa. Más adelante cuando los vasos nuevos crecen en la superficie de la retina, éstos pueden sangrar (hemorragia) dentro del ojo, bloqueando la visión. La evolución al desprendimiento de retina o al glaucoma neovascular puede llevar a la pérdida de la visión en forma permanente
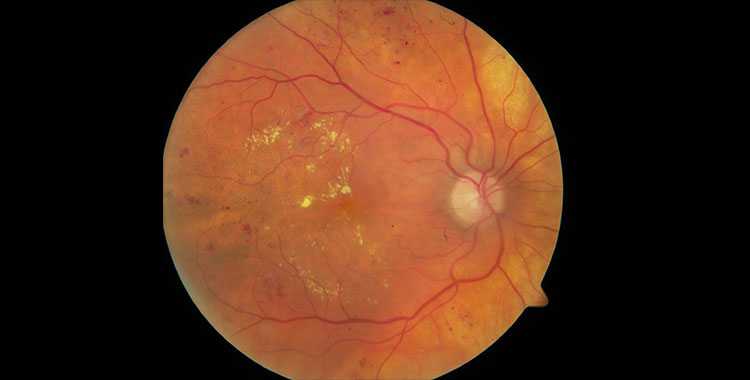
¿Cómo se diagnostica la Retinopatía Diabética?
El diagnóstico de la retinopatía diabética se hace mediante el examen que un oftalmólogo debe realizar en todo paciente diabético. La retinopatía diabética puede ser asintomática por mucho tiempo, por lo que todo diabético debe ser examinado por un oftalmólogo al menos una vez al año. Para detectar y evaluar el grado de retinopatía diabética el oftalmólogo realizara un Fondo de ojo, Angiografía Fluoresceínica de la Retina y Tomografía de coherencia Óptica. Estos exámenes permiten conocer detalles de la retinopatía diabética importantes al momento de decidir su tratamiento. Hay que recordar que la diabetes afecta varias partes del ojo y el oftalmólogo podrá revisar cada una de ellas. Así un control periódico con el oftalmólogo no sólo permitirá detectar precozmente la retinopatía diabética, sino también el diagnóstico oportuno de problemas como la catarata y el glaucoma.
¿Cuáles son las etapas de la Retinopatía Diabética?
La retinopatía diabética no proliferativa, es la fase inicial de la enfermedad en la que los vasos sanguíneos sufren alteraciones y presentan fugas de sangre o de fluidos. Esta salida de líquido ocasiona un edema en la retina y facilita la formación de depósitos, conocidos como exudados. Cuando el líquido y los exudados se depositan en la mácula (Edema Macular), la agudeza visual disminuye, haciendo difícil las actividades que requieren mayor precisión, como por ejemplo la lectura.
La retinopatía diabética proliferativa, es una de la etapa más avanzada de la enfermedad y por lo tanto conlleva a mayor riesgo de pérdida de la visión. Comienza cuando sobre la superficie de la retina crecen vasos anómalos, que es lo que se conoce como neovascularización. Este fenómeno aparece cuando amplias zonas de la retina sufren isquemia por falta de oxígeno. Estos nuevos vasos sanguíneos presentan paredes más débiles y pueden romperse y sangrar.
La presencia de sangre en el vítreo, que es la sustancia transparente y gelatinosa que llena la parte interior del globo ocular, hace que se vuelva opaco. A esto llamamos hemorragia vítrea y es otra causa de disminución de la visión, que en general se produce de forma brusca. El crecimiento de nuevos vasos en la fase proliferativa se acompaña siempre de la formación de tejidos fibrosos que pueden estirar o retraer la retina, dando lugar a desprendimientos de retina. Esto puede ser causa de pérdida irreversible de visión. También puede desarrollarse nuevos vasos en otras partes del ojo, como en el iris y provocar aumento de la presión intraocular (Glaucoma Neovascular).
¿Cuál es el tratamiento de la Retinopatía Diabética?
El tratamiento de la retinopatía diabética se basa en primer lugar en el estricto control de las cifras de azúcar (glicemia). Para conseguir este objetivo, es fundamental la labor del médico de cabecera y/o endocrinólogo, así como la colaboración del paciente.
Hoy en día, la técnica más eficaz para del tratamiento de la retinopatía diabética es la fotocoagulación láser. En la fotocoagulación, se enfoca un rayo láser en la retina y pequeñas aplicaciones de laser sellan los vasos sanguíneos que presentan fugas. Por otra parte, la fotocoagulación de las áreas de isquemia retiniana tiene como objetivo impedir la formación o el crecimiento de nuevos vasos anómalos (neovascularización) y desactivar los mecanismos que darán lugar a las complicaciones graves de la enfermedad. Este procedimiento se realiza con anestesia local y no produce dolor ni molestias mayores en los pacientes. El láser se administra en forma ambulatoria y en general, requiere de varias aplicaciones para cada ojo. En los casos más avanzados de retinopatía diabética pueden llegar a requerir una operación por dentro del ojo. Ésta es destinada, en la mayoría de los casos, a limpiar la sangre que se ha acumulado en el vítreo producto de las hemorragias y también a sacar el tejido fibroso que desprende la retina. Esta operación recibe el nombre de vitrectomía.
El éxito en el tratamiento de la retinopatía diabética no depende solamente del descubrimiento precoz, la vigilancia y el tratamiento por parte del oftalmólogo, sino también de la actitud y cuidado propio del paciente. Se deben tomar todos los medicamentos y cumplir con la dieta recomendada para controlar la diabetes.
¿Cómo puedo prevenir la Retinopatía Diabética y sus complicaciones?
- Tener un examen del ojo con dilatación pupilar una vez al año.
- Controlar su diabetes estrictamente por medio de:
- Tomar sus medicamentos como se le haya indicado.
- Usar la insulina como se le haya indicado.
- Consumir alimentos apropiados para manejar el nivel del azúcar en la sangre.
- Hacer ejercicio para rebajar y ayudarle al cuerpo a usar el azúcar en la sangre.
- Examinar los niveles de azúcar en la sangre regularmente.
- Control de la presión arterial y niveles altos de colesterol
Solicite su Cita
La retinopatía diabética representa la segunda causa de ceguera irreversible en el mundo. Todo paciente diabético debe realizarse un fondo de ojo regularmente. Su prevalencia aumentará con el tiempo de la diabetes. La retinopatía diabética requiere un manejo adecuado y tratamiento precoz según su estado para evitar la ceguera.

